排尿障害
排尿障害とは
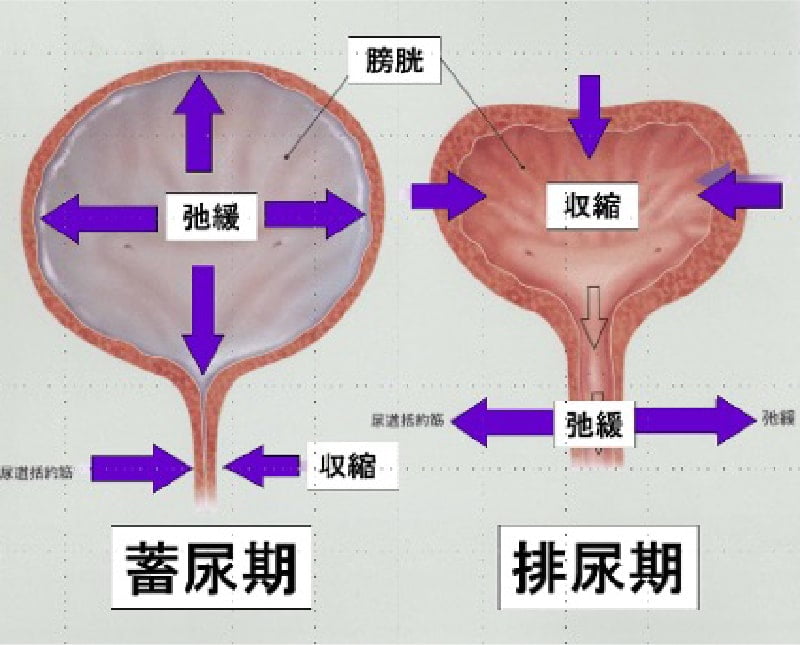
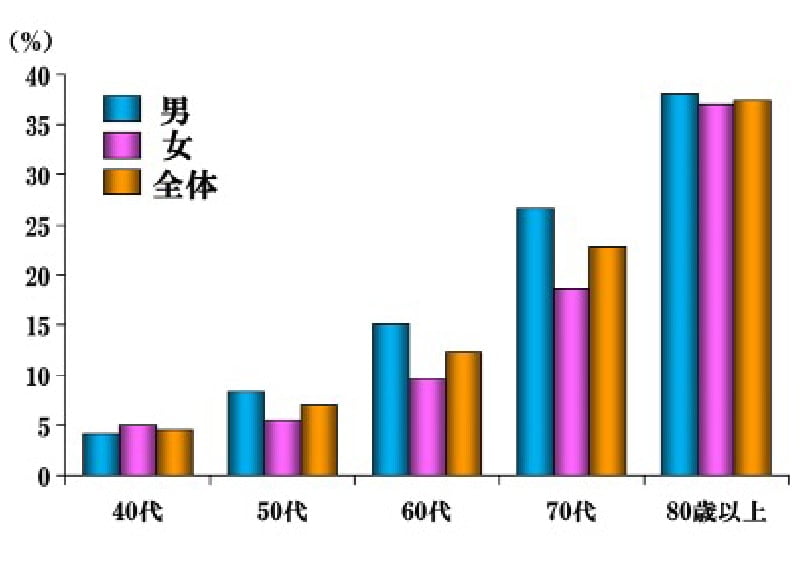
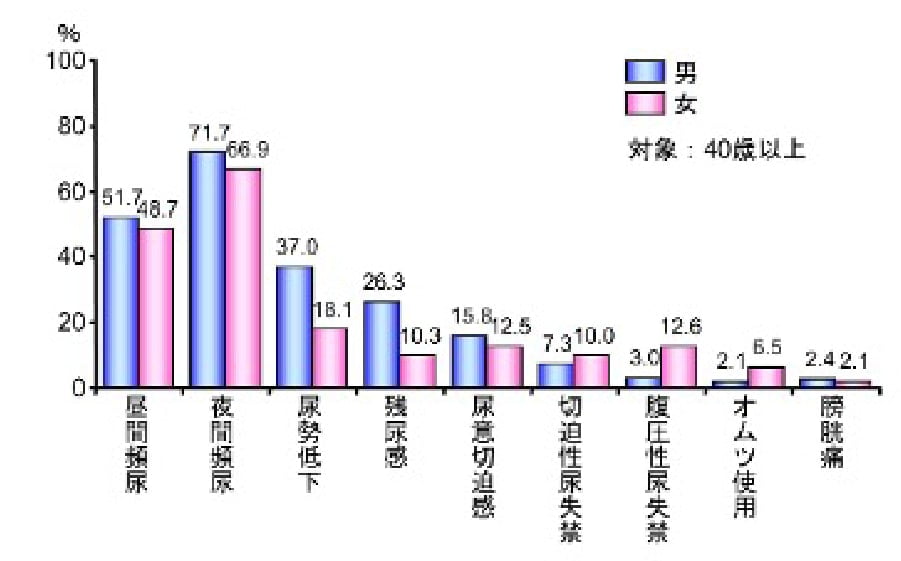
正常な排尿は、排尿(尿を出す)と蓄尿(尿をためる)の2相からなる排尿サイクルから成り立っていて、それが円滑に機能が営まれなくなった状態のことを排尿障害と言います。排尿のトラブルで悩んでいるのは、中高年の男性だけではありません。海外の調査によると、18~70歳代の男性の62.5%、女性の66.6%が、なんらかの排尿トラブルを抱えていました。日本でも、なんらかの排尿トラブルで悩んでいる方の数は、非常に多いことが明らかになっています。非常に身近な病気でありながら、日常生活にも大きな影響を与えていることがわかります。40歳以上の女性の10人に1人は尿意切迫感などの症状で困っています(過活動膀胱)。 排尿障害の症状は様々です。
排出症状
- 排尿開始まで時間がかかる
- 排尿している時間が長い
- 排尿中に途切れる
蓄尿症状
- 起床~就寝まで8回以上の排尿回数
- 就寝~朝まで2回以上の排尿回数
- 急に強い尿意を感じる
- 尿が漏れてしまう
排尿後症状
- 尿が残っている感覚
- 尿道内に残った尿が下着の中にぽたぽた垂れる

症状に応じた検査
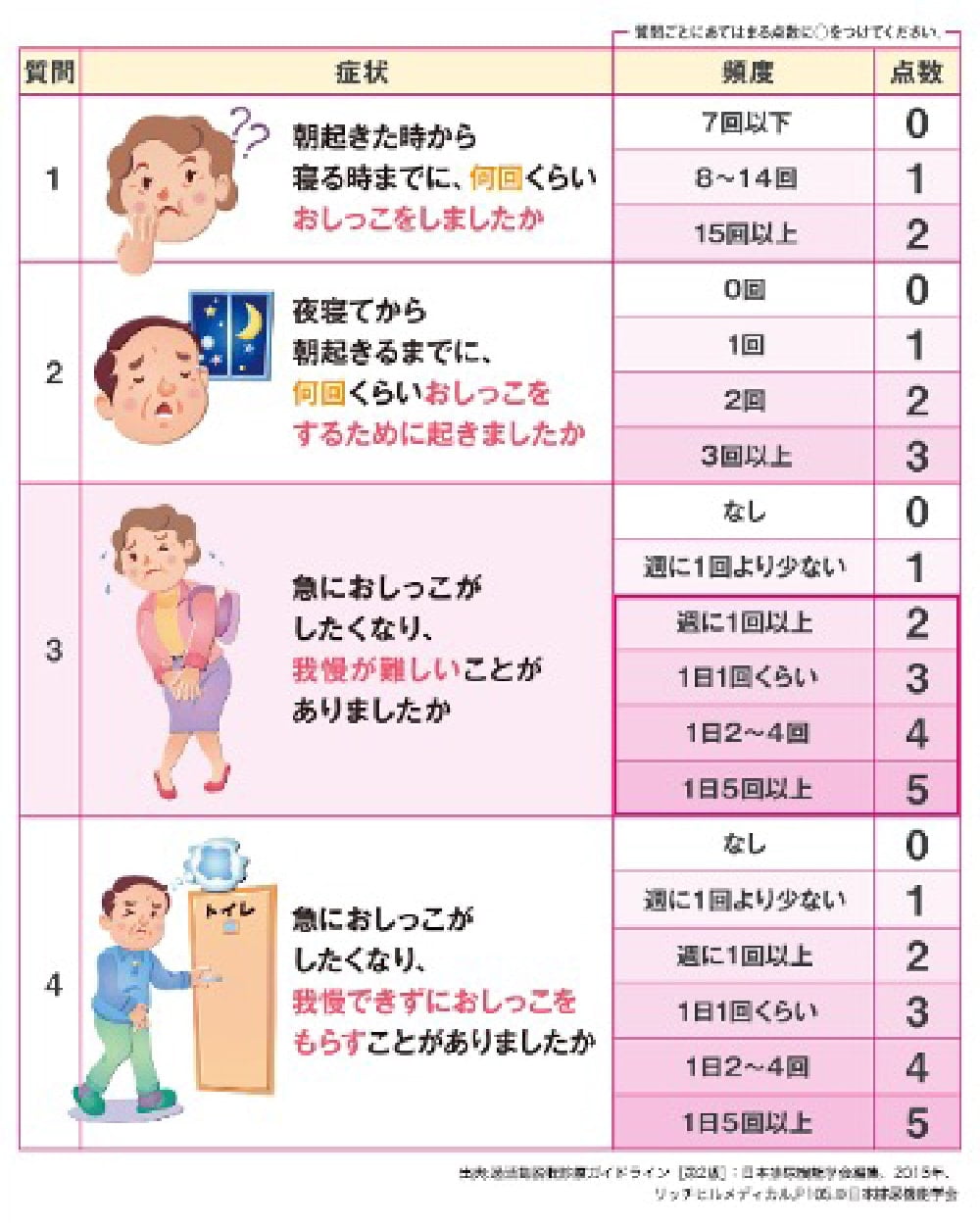
排尿症状の確認
問診票や排尿状況を評価するアンケート用紙で、困っている症状を点数化し、お困りの症状を見極め重症度の評価にも利用します。
尿検査
炎症を起こしていないか、出血成分が含まれていないか確認をします。 膀胱炎の所見があれば、抗生剤による治療が有効です。
尿流量検査
排尿障害があると、尿の出方に変化が生じます。この検査では、「尿流量測定装置」を使って尿の出方を測定します。ここに実際に尿を出すと、尿の勢いの変化や、出し切るまでの時間、尿の量などが計測され、症状を詳しく記録することができます。尿流量測定検査を行うためには、膀胱にが必要です。
超音波検査
男性の場合には前立腺肥大症による症状の場合もあるので、超音波で前立腺肥大症の有無をチェックする必要があります。また、排出障害や尿失禁のある方は、十分に排尿ができていない(残尿が多い)場合もあるので、残尿量の評価をすることで排尿障害の原因を探ることができます。
尿流動態検査
排尿機能の低下が予想される場合には、その程度や病状を把握して治療法を探るために、膀胱機能の検査を行う必要があります。この検査では、正常な膀胱容量かどうか、尿意が正常に感じられるか、異常な膀胱収縮があるか、排尿時の膀胱の収縮力が正常かどうか、尿道の閉塞度合いなど様々な情報を得ることができます。
診断・治療
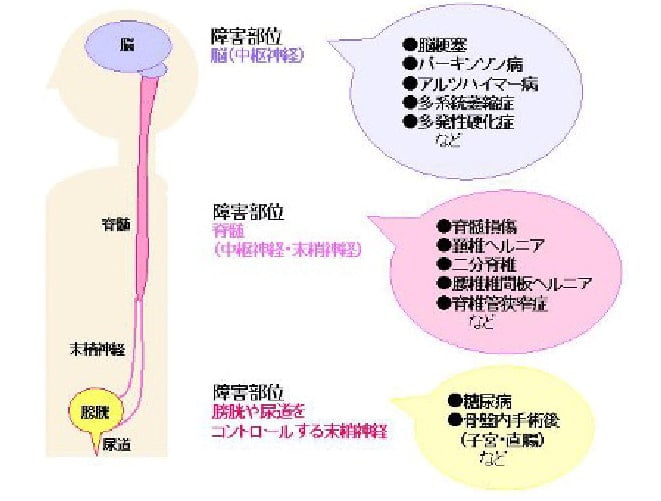
排尿障害のある方に必要な検査を行い、原因を特定します。加齢によって引き起こされることもありますが、膀胱炎や過活動膀胱(膀胱過敏症)や神経因性膀胱(排出と蓄尿の排尿サイクルの異常)、尿閉など様々な病気があり、その他にも神経疾患、筋疾患、精神疾患などによって引き起こされている場合もあります。診断や症状をご説明させていただき、適切な治療法を提案します。
過活動膀胱
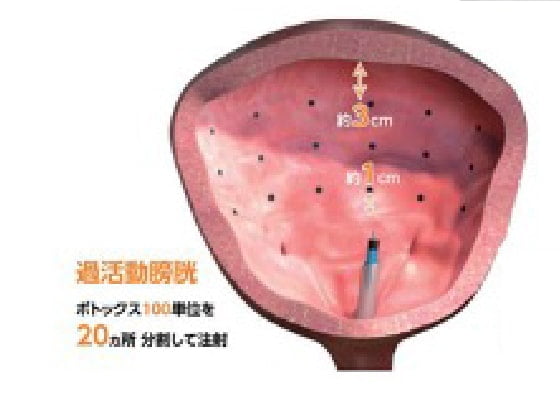
尿意の切迫感や頻尿や尿失禁が主な症状で、適切な生活指導や膀胱訓練や骨盤底筋体操などで症状は改善しますが、それでも改善しない場合には薬物治療を行います。1剤で効果が得られない場合には、2剤以上を併用することもありますが、薬剤によっては、便秘や口の乾きや目の乾き、排尿困難、不整脈などの副作用を生じることもあります。薬がからだに合わない場合には、薬の中止・変更を余儀なくされる場合もあります。また、治療効果が十分に得られない場合もあります。3ヶ月以上治療を受けても効果が得られない場合には、『難治性過活動膀胱』と言われ、薬物治療以外の治療法も適応になります。2020年4月からは、難治性過活動膀胱に対して『ボトックス治療』が保険収載され、当院でも積極的に行っています。尿失禁などの症状緩和に効果的です。この治療を受けることができる方とそうでない方がありますので、詳しくは担当医にご確認ください。
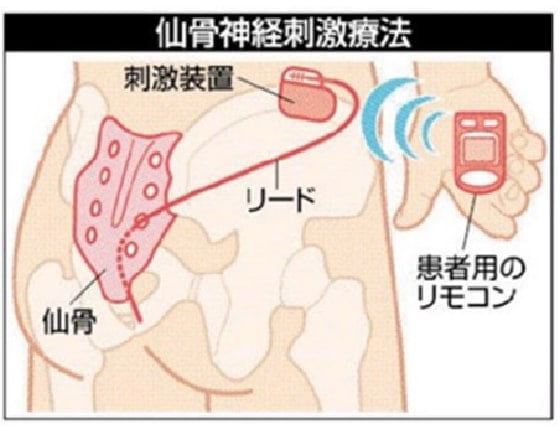
また、ボトックス治療以外にも、膀胱の過剰な刺激を緩和するために、排尿中枢である仙骨神経の神経調整を行う『仙骨神経刺激療法』も当院で行っております。やや侵襲的な治療ではありますが、麻酔をかけて行うので痛みはなく、薬で効果が得られなかった方にも効果を示します。
神経因性膀胱
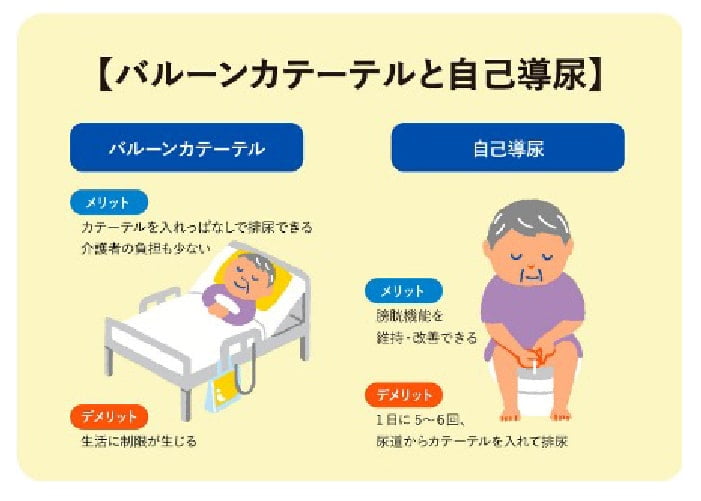
尿意が乏しい、意図せずに尿が漏れる、排尿することが困難といった症状があり、膀胱に問題がある場合や膀胱への司令塔である神経の異常が原因の場合があります。神経の異常や手術後の影響、その他の薬による副作用の場合、原因が分からない特発性の場合もあります。原因を調べた上で、薬で排尿の補助をしますが、それでも排尿できない場合や残尿量が多い場合には、カテーテル管理を行うこともあります。カテーテル(ビニル性の細い管)を膀胱に挿入して排尿管理(自己導尿)を行う必要がある場合には、当院のスタッフが方法や注意事項など丁寧にお伝えして、患者さんと一緒に練習する機会もつくっていますので、ご安心ください。また、自己導尿ができない場合やカテーテルの留置が必要な場合も、管理方法の指導や定期的な交換を当科で行っています。
女性の骨盤臓器脱
女性の骨盤底には、尿道、肛門に加えて腟という出口があります。出産や加齢で骨盤を支えている支持組織が緩むと、子宮や膣断端(子宮摘出後の場合)、膀胱、直腸が膣から出てくることがあり、これらの病気を総称して「骨盤臓器脱」と呼びます。

- 骨盤臓器脱の症状
- 最初は入浴時にピンポン玉のようなものが触れ、徐々に夕方、歩行時、排便時の下垂(骨盤臓器の脱出)が目立つようになります。四六時中、骨盤臓器を股にはさんで歩くような状態になると、擦れて出血したり、おりものが出ることもあります。また排尿障害(尿が出しにくい)や排便障害(便秘で困る)の原因ともなり得ます。
- 骨盤臓器脱の治療法
- 軽症の場合、骨盤底体操(肛門をしめる運動)やリングペッサリー(膣内に入れる専用の器具)などにより治療されます。
中等度以上の場合、メッシュという網目状の医療用布地を用いて、垂れ下がった骨盤臓器の位置を矯正する手術治療が選択されます。主にTVM(Tension-free vaginal mesh)手術、腹腔鏡下仙骨膣固定術が日本国内で行われてきました。TVM手術は膣の壁を切開しメッシュを挿入するため、手術時間が短く、身体の負担も少ない利点があります。一方で膣や膀胱へのメッシュ露出、膣の痛みなどの副作用があり、現在欧米諸国では禁止されている術式です。腹腔鏡下仙骨膣固定術は、下の図のように膣~子宮の壁にメッシュを固定し、上に吊り上げることにより骨盤臓器の位置を矯正します。全身麻酔が必要であるものの、成功率はTVM手術より高く、TVM手術で起こり得る合併症が少ないという利点があります。しかしながら、腹腔鏡下仙骨膣固定術は技術的に難易度が高いという欠点がありました。
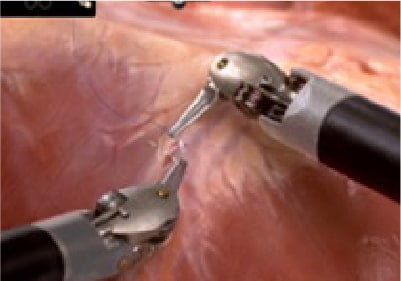
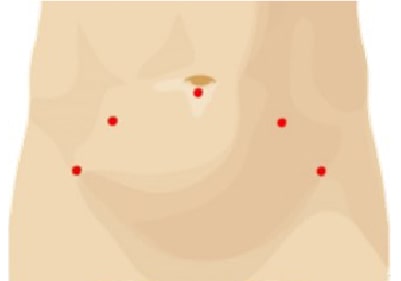
令和2年4月より、最新の内視鏡手術支援ロボット「ダ・ヴィンチXi」が、骨盤臓器脱でお困りの方に対しても健康保険で行える手術になりました。当院では、保険適応となったロボット支援仙骨腟固定術を、骨盤臓器脱でお困りの方に行っています。ダ・ヴィンチは、①鮮明な3D画像、②拡大した画像、③人間の手首以上の可動域、など様々な特徴を持っています。したがって、繊細かつスムーズ、安全かつ確実な手術をすることができます。この優れた特徴を持つダ・ヴィンチを用いて、図のような小さな傷で手術ができますので、術後の痛みも少なく、数日で退院できる非常に満足度の高い手術です。症状でお困りの方は、お気軽に泌尿器科にご相談ください。

- 腹圧性尿失禁
- 出産や加齢で女性の骨盤底を支える支持組織が緩むことで生じる、尿が漏れる病気です。おなかに力が入ったとき(咳やくしゃみなど)に、自分の意思にかかわらず尿が漏れてしまい生活に支障をきたす状態です。多くの女性が悩んでいる病気のひとつです。軽症であれば薬物治療や骨盤底体操が有効です。中等症以上の場合は、膀胱の頸部をテープで吊り上げ、尿失禁を治療するTVT(Tension-free vaginal tape)手術が選択されます。経膣的(腟の中からの手術です)に行う非常に体の負担の少ない手術で、90%以上の方に腹圧性尿失禁の改善が期待できます。症状でお困りの方は、泌尿器科にお気軽にご相談ください。


